La fin du numerus clausus n’aura pas d’effets avant 2035

Alors que la densité médicale est à la baisse depuis une quinzaine d’années et que les déserts médicaux sont nombreux, la fin du numerus clausus décidée à la suite de la loi Santé en 2019 souhaitait mettre fin à cette situation. Ce sont ainsi près de 52 000 étudiants en filière médecine qui seront formés entre 2021 et 2025 par toutes les facultés du pays, soit 10 300 par an en moyenne, contre environ 8 500 jusqu’à présent. Cependant, au vu de la longueur des études de médecine, les résultats ne se verront pas avant 2035. Trois mesures s’imposent pour pallier le manque de médecins d’ici là : réduire le poids des tâches administratives, encourager le cumul emploi retraite et mettre en place une fiscalité plus incitative. Enfin, malgré les annonces du gouvernement, une sélection importante persiste avec le concours de fin de première année de médecine.
Le numerus clausus en 1971, pourquoi ?
Les années 1960 voient le nombre de bacheliers augmenter considérablement et il en va de même pour les étudiants en médecine : ils passent de 35 000 en 1963 à près de 70 000 en 1968[1] ! Ce sont donc les médecins eux-mêmes qui ont initialement réclamé un numerus clausus pour limiter la concurrence. C’est chose faite en 1971 avec la loi Faure qui donne le droit au ministre de la Santé de fixer des quotas d’étudiants admis en deuxième année de médecine. Or, ce quota très rigide (à la place près) a été continuellement baissé par les gouvernements successifs, atteignant un niveau historiquement bas en 1994 avec 3500 places (sachant qu’il est estimé que 10% des étudiants acceptés ne finissent pas leurs études).
Nombre de places ouvertes en deuxième année de médecine de 1972 à 2019
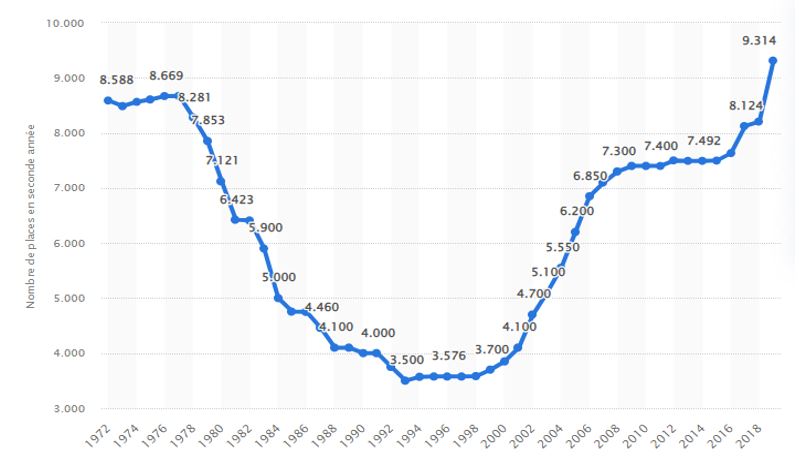
Source : Statista
Une évolution inquiétante de la densité médicale
Les effectifs de médecins en activité stagnent depuis une quinzaine d’années mais la densité médicale est en baisse en raison de l’augmentation de la population nationale, et la Drees alertait en mars 2021 sur le prolongement de cette situation jusqu’en 2030. Cette stagnation des médecins en activité depuis le début du siècle s’explique notamment comme la conséquence directe des très faibles quotas de numerus clausus accordés tout au long des années 90 jusqu’à la moitié des années 2000. Une situation rendue plus problématique par la baisse de la durée annuelle de travail des nouvelles générations de médecins, hommes et femmes, qui souhaitent un meilleur équilibre entre leur vie personnelle et professionnelle.
De manière générale, la France connaît en effet d’importants écarts en densité médicale entre zones urbaine et rurale: 4,5 médecins pour 1000 habitants en zone urbaine contre 1,4 en zone rurale en 2015.[2]
Densité médicale en activité régulière par département en 2020
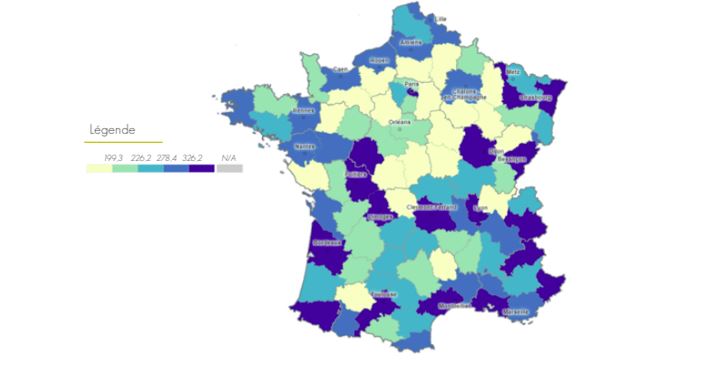
Source : CNOM - Atlas de la démographie médicale 2020
Le vieillissement des médecins
Par ailleurs, l’on observe un vieillissement des médecins en activité : en 2007 les médecins en activité de 60 ans ou plus correspondaient à 13% de la population médicale, contre 35,5% en 2017. Et si le nombre de médecins inscrits au tableau de l’Ordre national des médecins a atteint un record de 312 172 en 2021, seuls 70% sont en activité régulière, 80 000 étant retraités et/ou non actifs.
Suppression du numerus clausus : une réforme qui s’imposait mais pas d’effets avant au moins 10 ans
Depuis la réforme amenée par la loi Santé en 2019, ce sont dorénavant directement les universités, en concertation avec les Agences Régionales de Santé (ARS), qui fixent leurs capacités d’accueil. On passe donc d’une logique de quota national à des objectifs pluriannuels de long terme par plan quinquennal et en fonction des réalités du terrain.
Et cette volonté d’augmentation des étudiants se traduit déjà dans les chiffres de la rentrée 2021, où plus de 2000 étudiants supplémentaires ont débuté une deuxième année au sein d’une des quatre filières de santé MMOP, à hauteur de 16 600 étudiants en octobre. Rien que pour la filière médecine, le nombre d’étudiants est passé de 9 361 en 2020 à 11 180 l’année suivante, soit une hausse de 20% ! D’ici à 2027, le ministère des solidarités et de la santé et celui de l'enseignement supérieur, de la recherche et de l'innovation ont fixé les objectifs de formations suivants : 20% d’étudiants supplémentaires en médecine, 14 % en odontologie, 8 % en pharmacie et 2 à 4 % en maïeutique.
Cette réforme représente un tournant dans la déclinaison de la politique de santé. Facultés et ARS travaillant ensemble et fixant les objectifs selon les réalités du terrain, proposer plus de places dans les territoires sous-dotés permettra de lutter contre les déserts médicaux, près de 75% des médecins généralistes s’installant ensuite dans la région où ils ont soutenu leur thèse[3].
Cependant, si ces objectifs sont prometteurs, les effets de cette réforme ne se feront pas sentir avant au plus tôt 2030, date équivalente à la fin des études de la première promotion sans numerus clausus. Si après 2035, les projections d’effectifs et de densité de médecins repartent largement à la hausse, ces données vont continuer à baisser d’ici cette échéance. Cela notamment en raison de la stagnation des effectifs de médecins, des nombreux départs à la retraite et d’une population générale également vieillissante en besoin accru de soins.
Une sélection qui persiste : fin du numerus clausus mais début du numerus apertus
Jusqu’en 2020, le numerus clausus décidé par le gouvernement fixait précisément le nombre d’étudiants qui allaient être acceptés en deuxième année d’études de santé parmi les quatre filières suivantes : médecine, maïeutique, odontologie, pharmacie et kinésithérapie (MMOPK). Ainsi, sur 55.252 étudiants en ce qui était alors la première année commune aux études de santé (PACES) en 2019-2020, seuls 14 238 accédèrent à la deuxième année.
Or, si le nombre de places en deuxième année d’études va effectivement augmenter, il n’en reste pas moins que le gouvernement fixe un objectif chiffré d’étudiants nommé numerus apertus et que les universités sont limitées dans leur capacité d’accueil : en somme, une sélection importante persiste à la fin de la première année. Celle-ci se base sur un classement faisant suite à un concours, le nombre d’admis dépendant du nombre de places disponibles. Ainsi, en raison de ce concours (faisant déjà suite à une première année aussi exigeante qu’éprouvante), le taux d’admission en deuxième année se maintient autour de 20%. C’est en grande partie à cause de cette stricte sélection que le nombre de médecins diplômés à l’étranger s’installant en France ne cesse d’augmenter, à hauteur de 90% en dix ans, alors que nous refoulons près de 80% de nos candidats en études de médecine. 13 étudiants à l’Université Paris Cité (ex- Université de Paris) ont saisi le Conseil d’Etat en 2021 après s’être vu refusé l’accès en deuxième année malgré de très bons résultats à l’examen écrit en raison d’un oral injustement pondéré, à 70% contre 15 à 50% dans les autres Universités. Certains auraient perdu jusqu’à 400 places au classement final. Ce feuilleton, qui s’est terminé devant le Tribunal administratif de Paris, symbolise toutes les difficultés qui perdurent autour de la sélection des étudiants de médecine, en dépit de la suppression du numerus clausus en 2019.
La fin de la PACES, autre changement majeur
Le numerus clausus n’est pas la seule chose à avoir pris fin à la rentrée 2020 : c’est également le cas de la Première Année Commune aux Etudes de Santé, plus communément appelée PACES. La réforme a donné lieu à la création de plusieurs voies distinctes dont notamment la PASS et la L.AS. L’objectif recherché par la fin d’une voie commune et unique est la diversification des profils des futurs praticiens de santé.
- Parcours « Accès Santé » (PASS) : L’enseignement en médecine y est majoritaire et l’étudiant doit choisir une option d’une autre discipline (lettres, psychologie, droit, biologie…). Il peut tenter le concours à la fin de la première année. S’il n’est pas accepté, il est alors reversé en deuxième année de licence de la mineure qu’il avait choisi. Il pourra alors retenter sa chance en deuxième année, chaque étudiant pouvant candidater deux fois au concours de santé.
- Licence avec option « Accès Santé » (L.AS) : Ici, la logique est inverse. L’étudiant peut suivre la licence de son choix et l’option « Accès Santé » constitue son enseignement de mineure. À la fin de l’année, il peut tenter le concours MMOP au même titre qu’un étudiant en PASS tout en continuant sa licence en cas d’échec.
Dans la pratique, ce sont plutôt les bacheliers certains de vouloir suivre des études de médecine qui vont en PASS afin d’avoir le bagage le plus solide possible pour réussir le concours de première année. En cas d’échec, leur réorientation sera cependant plus difficile en raison d’un choix de mineure souvent négligé et d’un enseignement de cette dernière, par définition, moins intensif. Au contraire, les étudiants en L.AS se gardent davantage de portes ouvertes et peuvent plus facilement poursuivre leur Licence dans le domaine choisi en cas d’échec en santé. Cela les touche davantage pour l’instant après une année de réforme, si 80% des étudiants PASS ont validé leur année, ce n’est le cas pour seulement 40% des étudiants en L.AS[4]. La Conférence nationale des doyens des facultés de médecine l’explique notamment par le fait que ceux ayant choisi des majeures comme droit ou éco-gestion ont des connaissances moindres en médecine, ce qui leur rend la tâche plus dure.
Quels leviers pour combler le manque d’effectifs d’ici 2035 ?
Trois mesures principales ressortent afin d’encourager la poursuite ou reprise d’activité des médecins retraités afin de combler la baisse des effectifs jusqu’en 2030.
- Un moratoire sur les charges administratives supplémentaires : Les démarches administratives sont un point noir de l’exercice médical libéral. L'ensemble des tâches dites « non médicales », qui ne relèvent pas du domaine du soin, représentent 13 heures et 6 minutes par semaine selon une étude citée par le Quotidien du médecin. Le temps de travail hebdomadaire d'un généraliste libéral étant en moyenne de 57 heures, « les tâches non médicales représentent ainsi entre 22 % et 33 % de l'activité des médecins répondants ! ».
- Encourager le cumul emploi retraite chez les médecins avec des cotisations créatrices de droits supplémentaires : Une fois retraité, un médecin, comme les salariés, cotise à fonds perdus, les cotisations ne donnant pas lieu à l’attribution de points de retraite. C’est un handicap qu’il faut lever (comme l’a d’ailleurs promis Emmanuel Macron pendant la campagne présidentielle) en permettant que ces nouvelles cotisations soient génératrices de droits.
- Le poids de la fiscalité personnelle des médecins et l’évolution des revenus : Les chiffres publiés par la CARMF pour l’année 2019 concernant les revenus nets des médecins indiquent que les revenus sont en hausse de 0,11 % en euros courants par rapport à 2018, mais en baisse en euros constants de - 1 %. Les généralistes libéraux gagnent environ trois fois le salaire moyen français, selon une enquête de l’OCDE. Les salaires des médecins restent faibles et surtout leur évolution est inférieure aux voisins européens. Il pourrait être intéressant d’encourager fiscalement la poursuite d’activité. Actuellement les médecins peuvent bénéficier de trois régimes d’imposition : à l’IR au réel ou en micro BNC, ou à l’IS en constituant une SARL. Des mesures existent comme l’exonération d’IR pour les médecins situés en zone de revitalisation rurale. Mais le zonage ne correspond qu’imparfaitement aux zones de déserts médicaux. Des ajustements pourraient donc être faits. Il faut noter que la majoration de 25% sur le bénéfice imposable sera supprimée en 2023 pour les déclarants non adhérents à une association de gestion agréée. Une mesure plus générale pourrait être de relever le plafond (72 000 €) du régime micro BNC même si ce régime n’a pas que des avantages pour le médecin (notamment en cas de charges importantes).
En plus de ces trois mesures, l’amélioration de la productivité médicale grâce aux nouvelles technologies et à une meilleure organisation doit être poursuivie : progrès des analyses biologiques et de l’imagerie médicale, dossier médical personnel complet et facile à consulter, moyens de communication et de coopération efficaces entre professionnels de santé, téléconsultations, télé-suivi des malades chroniques, utilisation préventive et curative des données de santé, meilleur partage des taches avec les autres professions médicales.
[1] « Le Syndicat Autonome Des Enseignants En Médecine Réclame une Sélection Sévère à l’Entrée Des Facultés, La Création d’Un Secrétariat d’Etat Aux C.H.U. Et d’Universités Des Sciences Médicales » Le Monde.fr, 11 juillet 1969
[2] Wissenschaftliches Institut der PKV, « Regionale Verteilung von Ärzten in Deutschland und anderen ausgewählten OECD-Ländern », Christine Arentz, octobre 2017
[3] Dumontet, Magali, Anne-Laure Samson, et Carine Franc. « Comment les médecins choisissent-ils leur lieu d’exercice ? », Revue française d'économie, 2016, pp. 221-267
[4] Sud Ouest, « Université : Pass ou LAS, des filières de médecine toujours dans le flou », 5 juillet 2022




