Assurance Maladie Obligatoire : toute puissante, donc impuissante
« La situation n'est pas aussi dramatique qu'on pourrait le croire. L'équilibre est à notre portée, sans se lancer dans des réformes brutales comme certains le préconisent ».
Cette déclaration de Frédéric Van Roekeghem, directeur de l'Assurance Maladie, le 10 avril 2012 a étonné. Très peu d'assurés, de malades, de professionnels de santé, de gestionnaires et d'experts sont d'accord avec lui. En 2011, pour la troisième année de suite, le déficit de l'Assurance Maladie a atteint la dizaine de milliards d'euros. Et, pire, le désordre persiste dans l'ensemble du système de santé, soins et assurance. Sans réformes profondes et rapides, il explosera.
C'est la forte baisse du déficit annoncée pour 2012 qui explique sans doute l'optimisme des responsables de l'assurance maladie. Mais la liste des échecs passés nous enseigne que des améliorations passagères ne garantissent pas d'amélioration durable. Typiquement, ces oscillations sont la preuve qu'aucune réforme de fond n'a été mise en place depuis des décennies et que les effets des replâtrages successifs sont très temporaires. Les mesures prises pour 2012 étant similaires à celles prises les années précédentes, un peu de prélèvements obligatoires, un peu de baisses de dépenses, il est très difficile d'imaginer, comme Frédéric Van Roekeghem, que « L'équilibre de l'assurance maladie est à notre portée ».
Déficit annuel du régime général d'assurance maladie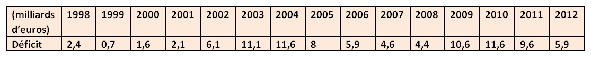 Les Français dépensent pourtant beaucoup pour leur santé (3ème pays du monde en pourcentage du PIB). Mais le problème n'est pas que financier : pénurie réelle ou apparente de médecins, mécontentement des professions médicales, arbitraire des dépassements d'honoraires, faiblesse de la prévention, doutes sur les médicaments, mauvais suivi des maladies chroniques, problèmes d'accès aux soins…
Les Français dépensent pourtant beaucoup pour leur santé (3ème pays du monde en pourcentage du PIB). Mais le problème n'est pas que financier : pénurie réelle ou apparente de médecins, mécontentement des professions médicales, arbitraire des dépassements d'honoraires, faiblesse de la prévention, doutes sur les médicaments, mauvais suivi des maladies chroniques, problèmes d'accès aux soins…
Un proconsul gère la santé
Depuis que le Gouvernement nomme le directeur de la Caisse Nationale d'Assurance Maladie et ceux des Agences Régionales de Santé, l'État a vraiment tous les pouvoirs : il fixe les tarifs de la médecine de ville et des établissements de soins, décide en pratique des ouvertures de services et des investissements en équipements lourds, autorise la mise sur le marché des médicaments et des équipements médicaux, fixe les taux de prise en charge, inspecte et note les établissements de soins, fixe les quotas de médecins et d'infirmières, taxe les assurances complémentaires santé… Mais sur quatre points essentiels son action est stérile parce qu'uniforme dans un monde complexe.
- Contrat avec les médecins (et professions médicales en général)
Les études médicales sont très sélectives et très longues, douze à quatorze années dont une partie avec un statut de quasi salariés des hôpitaux payés 1.000 à 2.000 euros par mois. Une fois qu'ils s'installent vers 30/35 ans comme médecins libéraux, la convention médicale s'applique : les généralistes sont tous payés à l'acte, donc à l'heure, au tarif de 23 euros la consultation de 15 minutes environ. De 30 à 65 ans, leur perspective de carrière est simple : aucune. Comme les OS, leur seule latitude est de moduler leur nombre d'heures travaillées en fonction de leurs choix de vie, de leurs besoins financiers et de leur clientèle. Leurs compétences et leurs responsabilités les assimilent pourtant à des cadres, des professions libérales et des hauts fonctionnaires du même âge, dont le mode de rémunération est totalement différent. D'abord, à 30 ans, les ingénieurs, avocats ou commerciaux (et même dans une certaine mesure les catégories A de la fonction publique) ne sont pas tous payés au même tarif horaire, mais un peu ou de préférence beaucoup en fonction de leur résultats. Ensuite, leurs carrières et leurs rémunérations suivent une évolution généralement positive au fur et à mesure que leur expérience et leurs responsabilités s'accroissent. Éventuellement, elles stagnent ou baissent si leur performance décroît. Les médecins spécialistes sont dans une situation similaire à celle de leurs confrères : leurs tarifs sont plus élevés mais les mêmes pour tous et constants dans le temps. Bien sûr, le nirvana du secteur 2 et de ses dépassements de tarif existe. Mais là aussi, la gestion de ces experts de haut niveau est surprenante : une fois en secteur 2 à 35 ans, parce qu'ils ont eu un poste de chef de clinique à l'hôpital, ils y restent toute leur vie. Et plus fort encore, le jeune médecin débutant qui les remplace une fois par semaine, ou pendant leurs vacances ou leurs formations… est aussi en secteur 2 : c'est le cabinet médical qui est en secteur 2, pas le médecin. Ce nivellement est évidemment le même pour les infirmières, kinésithérapeutes…
Résultat : le moral des médecins est médiocre, leur engagement dans les systèmes de garde est faible, la majorité de leurs jeunes confrères veulent être salariés.
- Contrat avec les établissements de soins
Le couple État-CNAM est aussi en contrat avec des établissements de soins publics et privés. Là aussi, ces conventions sont étranges. Pendant 60 ans, les acheteurs de soins ont accepté de payer des prestations identiques à des prix très différents : les prix variaient de 30 à 40% entre cliniques, de 30 à 40% entre hôpitaux, et de 30 à 40% entre la moyenne des hôpitaux et celle des cliniques. Même dans la plus petite des PME, ces acheteurs auraient été renvoyés, qu'ils agissent ainsi par connivence avec leurs fournisseurs ou par incompétence. Mais beaucoup plus grave, non seulement le couple État-CNAM acceptait de payer des prix excessifs mais il laissait ses assurés se faire soigner dans des établissements et dans des services dont il savait pertinemment qu'ils étaient de mauvaise qualité et même carrément dangereux.
Résultat : l'incitation à l'amélioration est faible, la sélection des meilleurs (qualité-coût) ne fonctionne pas, le système est injuste, le coût est excessif.
- Contrat avec les assurés et les malades
Vis-à-vis des Français, l'État et l'Assurance maladie ne remplissent vraiment qu'un seul de leurs objectifs : ils paient. Mis à part les soins dentaires et d'optique, les dépenses médicales sont prises en charge assez correctement. La CNAM est une sorte de guichet payeur automatique de plus en plus rapide grâce aux progrès des télécommunications et de l'informatique. Mais dans un domaine où le malade est démuni, ils ne lui fournissent aucun des services attendus : peu de prévention et pas de guide dans le parcours de soins notamment.
Résultat : face à un système lointain, uniforme et anonyme les assurés et malades considèrent ses ressources comme infinies et ont très peu de motivation pour optimiser ses dépenses.
Conclusion
Dans ces multiples activités, la volonté de bien faire des responsables est incontestable. Des plans visant à récompenser la qualité de la prise en charge par les généralistes, le rapprochement infiniment lent des tarifs des cliniques et des hôpitaux, le secteur intermédiaire des médecins spécialistes montrent que les problèmes sont connus. Mais il est impossible de gérer un monde aussi complexe que celui de la santé de façon uniforme, centralisée et autoritaire. Le fiasco du Dossier Médical Personnel informatisé a montré le niveau de méfiance qui existe entre les différents acteurs. Les assurés/malades ont besoin de contrats d'assurance divers et de suivis personnalisés. Les professions de santé et les établissements de soins ont besoin de pratiques médicales, d'évaluations et de rémunérations très variées. Le contraire de l'uniformité que les pouvoirs publics imposent, et de l'égalitarisme que la plupart des syndicaux médicaux réclament, exactement comme le font ceux de la SNCF ou de l'éducation nationale sous prétexte d'égalité mais en réalité par manque de courage.
Contrairement à ce que craint Frédéric Van Roekeghem, les réformes nécessaires ne doivent pas être brutales mais structurelles. Le face à face entre le monopole État/CNAM d'un côté et les professions médicales, les établissements de soins et les assurés/malades de l'autre, ne laisse aucune place à l'expérimentation, à la négociation et donc aux compromis. Seule la concurrence entre plusieurs assureurs au premier euro, encadrée par des règles strictes d'équité comme en Allemagne ou aux Pays-Bas, peut apporter de la flexibilité et de l'efficacité à notre système de santé. Comme il avait été dit peu après la chute du mur de Berlin : « Si, géré comme il l'est actuellement, le système de santé français était soutenable, l'URSS aussi aurait dû réussir ».
HCAAM : où aller mais pas comment Dans son rapport annuel le plus récent (décembre 2011) le Haut Conseil pour l'Avenir de l'Assurance Maladie insiste à nouveau sur les objectifs « le chemin de retour à l'équilibre n'est plus une cible qu'il suffit d'atteindre à un horizon distant », « la nécessité d'accélérer le processus de réforme structurelle » et « le redéploiement de dépenses hospitalières évitables vers des dépenses médicales et sociales sont susceptibles de se chiffrer en milliards d'euros ». Mais le HCAAM ne traite curieusement pas des méthodes d'organisation, de management qui permettraient de les atteindre et qui concernent principalement le système d'achat des soins et d'abord la CNAM.




