Open Data santé : Marisol Touraine pose le verrou

En publiant son rapport du 3 mai 2016 sur les données personnelles de santé, la Cour des comptes était formelle : malgré une base de données de santé étendue, la France affiche un retard considérable quand il s’agit de faciliter leur accès. En effet, la caisse d’Assurance-maladie détient le monopole de ces informations, rendant difficile toute exploitation privée, ce qui entrave les avancées et recherches en matière de santé publique et empêche d’optimiser le fonctionnement du système de santé.
Et comme pour confirmer le diagnostic de la Cour, la ministre des Affaires sociales et de la Santé, Marisol Touraine, vient d’annihiler le projet d’assurance au comportement « Vitality » lancé par l’assureur italien Generali, en rappelant l’interdiction pour les compagnies d’assurance de consulter les données de santé… de leurs clients.
Ca n’est pas la première fois que la ministre met un frein à la transparence médicale. La fameuse loi Santé adoptée il y a quelques mois fusionnait les données du SNIIRAM (organisme géré par l’assurance maladie) avec la base de données détenue par les hôpitaux, ouverte au public. Toute exploitation privée des données doit par ailleurs être justifiée à la CNIL, rite de passage obligatoire pour les professionnels de santé qui souhaitent bénéficier de ces informations. Une fois encore, le scénario se répète car malgré la loi de modernisation du système de santé du 26 janvier 2016, qui prévoyait dans son article 193 le rassemblement et la mise à disposition des données de santé via la création d’un système national des données de santé (le SNDS), la ministre fait à nouveau barrage à plus de transparence en matière de santé.
Pourquoi cette rétention d’informations ?
- La gestion du système de soins par l’administration serait révélée par l’open data.
Pour Didier Sicard, ancien président du Comité consultatif national d'éthique, si le gouvernement montre tant de réticences à publier les données, c’est en raison de la crainte de dévoiler la mauvaise gestion des dépenses de santé. Car au fond, les arguments relatifs à la confidentialité et protection des données ne seraient que de fausses excuses, dans la mesure où il existe en France un grand nombre de garanties qui permettraient « à l’open data de devenir la règle et la confidentialité des données l’exception »[1].
- Vers une tarification personnalisée des assurances santé ?
Cela semble être l’objectif à terme des assureurs qui moduleraient leurs frais selon les risques que prend l’individu sur sa santé. Le principal blocage, donc, réside dans la volonté politique de ne pas remettre en cause le système de sécurité sociale originel. Le fait d’autoriser les assurances à moduler leurs prix selon les risques que prend l’individu sur sa propre santé ouvrirait la voie à une remise en cause des grands principes qui régissent la sécurité sociale, notamment celui de mutualisation des risques. En l’occurrence, celui selon lequel les personnes à bas risques payent pour les personnes à hauts risques. L’article 6 de la loi Evin du 31 décembre 1989 impose à cet égard à l’assureur de proposer un tarif uniforme dans le cadre d’un contrat collectif d’assurance.
- Dévier vers une obligation de résultats des professionnels de la santé.
L’introduction des nouvelles technologies dans le monde médical engendre une véritable révolution. En ayant accès à l’information et grâce à l’utilisation d’objets connectés, les patients tendent à être plus autonomes face à leur maladie et moins dépendants des prescriptions du médecin. En cela le partage, la diffusion et la transmission de données médicales à des groupes extérieurs aux professionnels de santé renversent le pouvoir que détenaient ces derniers sur leurs patients. En perdant le « monopole du savoir », ils s’exposent alors à des patients plus exigeants et de plus en plus connaisseurs des maladies qui les concernent. Le plus à craindre pour ces praticiens est qu’apparaisse un véritable suivi des performances et de la qualité des soins qu’ils prodiguent à leurs malades.
Mettre le numérique au service de la santé : la France y gagnerait
D’après le rapport annuel de l’OCDE panorama de la santé 2015, le système de santé français est performant, notamment pour l’accès aux soins et leur couverture des dépenses, mais des marges de progression sont néanmoins possibles. C'est surtout, l’application des « NTIC » au domaine de la santé et du bien-être qui est largement en-deça du niveau de la France en matière d’innovation médicale.
Dans un système très « hospitalo-centré » des soins[2], il apparaît que le numérique et la digitalisation des données ne sont pas assez mis au service de la prévention sanitaire des individus. En effet d’après une étude menée par le Pipame en février 2016[3], par rapport à des pays comme les Etats-Unis, le Royaume-Uni ou le Japon, la France a encore du mal à opérer sa transition numérique en matière de santé. Alors que les pays industrialisés se confrontent tous au vieillissement de la population et à l’explosion du nombre de maladies chroniques (diabète, hypertension artérielle, insuffisance rénale, maladies cardiaques, etc), cette déficience technologique dans l’usage courant de la médecine apparaît de ce point vue comme un potentiel inexploité.
Une situation pour le moins paradoxale : le marché français de l’e-santé s’estime à environ 3 milliards d’euros, entre 28.000 et 38.000 personnes travaillent dans ce secteur[4] et les start-up de santé ont bondi de 92% entre 2012 et 2015[5]. Pourtant, contrairement à d’autres marchés en Europe (le Royaume-Uni par exemple) et aux Etats-Unis, où les activités comme le télésuivi de patients affichent des taux de croissance remarquables, la France n’a pas encore de politique volontariste réellement ambitieuse en la matière.
La mauvaise observance thérapeutique coûterait 9,3 milliards d’euros par an L’intérêt d’un usage plus systématique du digital dans le domaine médical se justifie aussi du point de vue de la rationalisation de la « consommation de santé » des individus. Dans un rapport publié en 2013, l’Académie de médecine révélait l’augmentation des actes de médecine « superflus » en 10 ans.[6] De même selon l’Igas, un médicament sur deux n’était pas consommé en 2015 en France, ce qui a engendré une perte de 7 milliards d’euros en 2013[7].
Autre phénomène, entre 30 et 50% des prescriptions de médicaments et de dispositifs médicaux ne sont pas suivis par les patients. Pour les personnes atteintes de maladies chroniques, cette mauvaise observance peut même atteindre les 90% à un certain moment de la maladie. Pour l’assurance maladie, la facture reviendrait à 2 milliards d’euros en 2013[8]. Si l’enjeu économique est considérable, l’enjeu sanitaire, lui, est colossal : pour les patients qui ne se soignent pas (ou mal), cela entraîne des rechutes, des complications ou encore des hospitalisations à répétition. On estime en effet qu’un million de journées en hôpital et 8.000 morts sont imputables à la mauvaise prise des médicaments par an[9].
|
L’assurance comportementale Vitality : qu’est-ce que c’était ?
L’assurance santé et prévoyance Vitality s’appuie sur un programme en ligne pour vérifier l’hygiène de vie des souscripteurs volontaires. Déjà mis en place dans 13 pays différents (le plus récemment en Allemagne), le programme propose une réduction du montant de l’assurance à laquelle adhèrent les individus, à la condition que ces derniers réalisent les objectifs de « bons comportements » préconisés par le programme. Plus concrètement, les individus enregistrent, via un questionnaire en ligne, leurs données de santé et les informations relatives à leur mode de vie.
A partir de ça le logiciel Vitality établit un programme adapté à la personne (programme sportif, régime alimentaire, …) et calcule ses progrès réalisés. Et afin de vérifier l’assiduité des souscripteurs, le programme s’appuie sur un panel de logiciels et d'applications mobiles qui permettent de détecter les mouvements, compter les calories dépensées, calculer le rythme cardiaque, etc.
En parallèle, selon les « performances » réalisées, les souscripteurs français volontaires du programme se voient récompenser par des bons d’achat dans des magasins bio, des agences de voyage ou des boutiques de sport, sans toutefois bénéficier de la ristourne sur leur assurance, la loi française interdisant d'appliquer des tarifs particuliers dans le cadre d'une assurance collective. Outre-Rhin en revanche, l'assureur a étendu le mécanimse aux contrats individuels, si bien que Vitality s’applique à tous les nouveaux souscripteurs d’un contrat d’assurance temporaire décès ou invalidité. En encourageant ainsi les bons comportements, l’assureur réduit le risque de ses clients et donc le montant des indemnisations qu’il devra verser en cas de problème de santé. De son côté le client améliore son hygiène de vie et réduit sa dépense dans l’assurance (jusqu’à 16% de réduction sur l’assurance annuelle).
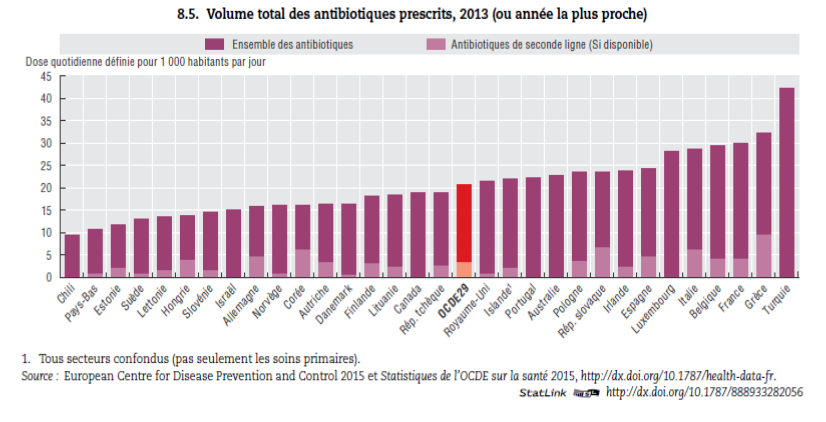
Hygiène de vie : les Français peuvent mieux faire Derrière ce schéma « bonne conduite = récompense », l’objectif est bien évidemment que les salariés fassent plus attention à leurs habitudes et réduisent leurs chances de développer des maladies chroniques ou autres pathologies. Notons qu’en France, entre 40% et 50% des cas de cancer pourraient être évités avec des changements de comportement tels que l’arrêt du tabac, l’adoption d’une alimentation plus équilibrée ou encore la pratique régulière d’un sport[10]. Or, la prévention sanitaire est souvent la grande oubliée des politiques de santé : seulement 3% du total des dépenses de santé sont affectés à la prévention dans les pays de l’OCDE, et 2% pour la France[11]. En s’intéressant aux comportements individuels, on constate par exemple que les Français sont les plus gros consommateurs de tabac et d’alcool des pays de l’OCDE[12]. Ils sont aussi près de 50% à être en surpoids ou en situation d’obésité[13]. Or, les principales causes de décès dans ces pays sont les maladies cardiovasculaires, qui pourraient précisément être limitées par une réduction de ces facteurs à risques que sont l’alcool, le tabac et la mauvaise alimentation. Les chiffres dans les cellules indiquent la position de chaque pays parmi l’ensemble des pays pour lesquels les données sont disponibles. Sur un total de 32 pays, on constate que la France se situe parmi les plus mauvais élèves concernant le tabagisme chez les adultes et la consommation d’alcool (30ème place sur 32).
Source : panorama de la santé 2015 |
Conclusion
Alors que les Etats-Unis, le Royaume-Uni et les pays scandinaves ont sauté le pas de l’ouverture des données médicales, la France fait toujours preuve de crispations et persiste à occulter les informations relatives à son système de soins. Il n’y aura donc pas pour l’instant d’assurance au comportement pour Generali Vitality en France, tel qu’il a été implanté dans les autres pays. Pourtant, l’idée d’une application mobile de prévention sanitaire, à partir de laquelle interagiraient assureurs et individus, est convaincante. Mais cela suppose une volonté réelle de partager et mettre à dispositions ces données. De ce point de vue , la transparence du système de soins présente des enjeux sanitaires considérables (accent mis sur le préventif avant le curatif, amélioreation de l’observance des médicaments, facilitation de la recherche médicale, autonomisation et responsabilisation des malades face à leurs pathologies,…) et les retombées économiques en seraient colossales.
[1] https://www.generationlibre.eu/wp-content/uploads/2014/06/Opendata.pdf
[2] http://www.fredericbizard.com/sante-revolution-centres-ambulatoires-universitaires/
[3] http://www.entreprises.gouv.fr/files/files/directions_services/etudes-et-statistiques/prospective/Numerique/2016-02-Pipame-e-sante.pdf
[4] http://www.frenchweb.fr/e-sante-quattendent-vraiment-les-patients-francais/228383
[5] http://www.ticsante.com/Record-de-levees-de-fonds-pour-les-start-up-francaises-de-la-sante-en-2015-NS_2897.html
[7] http://www.ersinnovation.com/affaires-publiques/gaspillage-des-medicaments-en-france-un-cout-enorme-a-la-securite-sociale/
[8] http://leplus.nouvelobs.com/contribution/1394475-telesurveiller-les-patients-ne-suivant-pas-leur-traitement-un-controle-orwellien-risque.html
[9] http://www.allodocteurs.fr/se-soigner/economie-de-la-sante/mauvaise-observance-une-facture-salee_16426.html
[10] http://sante.lefigaro.fr/actualite/2015/12/25/24436-40-50-cas-cancer-pourraient-etre-evites
[11] https://www.euractiv.fr/section/sante-modes-de-vie/news/le-manque-de-prevention-dans-le-systeme-de-sante-francais-interroge-l-ocde/
[12] http://www.huffingtonpost.fr/2015/11/04/francais-alcool-tabac-ocde_n_8460264.html
[13] http://www.francetvinfo.fr/replay-radio/le-vrai-du-faux/la-moitie-de-la-population-obese-ou-en-surpoids_1783091.html